Adaptation d’Open Dialogue pour les premiers épisodes de psychose dans l’environnement médical des USA : étude de faisabilité
Le conservatisme frileux des détracteurs d'Open Dialogue se réfugie derrière le manque d'études "randomisées et contrôlées à grande échelle" établissant la preuve de son efficacité. Les créateurs d'Open Dialogue ne disposent pas en effet des puissants moyens financiers que consacrent les laboratoires pharmaceutiques à étudier une efficacité très relative - voir quasi nulle - de leurs psychotropes, et ont dû se contenter d'études contrôlées mais non randomisées. Toutefois, la meilleure réponse scientifique est la reproduction des résultats par des équipes indépendantes, objectives et agissant dans d'autres pays, notamment les USA.
Sommaire

Le centre-ville de Boston, Massachusetts, USA
(a) Open Dialogue : une thérapie qui a pratiquement fait disparaître la schizophrénie en Finlande
(b) La méthode Open Dialogue : bases théoriques et institutionnelles
Voir aussi
Open Dialogue aux USA : New-York et Atlanta
Open Dialogue dans les autres pays scandinaves 1999-2017
Open Dialogue en Italie et en Suisse
Introduction
Open Dialogue (OD) est une approche finlandaise d’intervention de crise et de soins pour de jeunes personnes subissant une psychose ou d’autres crises psychiatriques. OD implique l’individu et sa famille (ou d’autres relations) dans des réunions, avec des discussions ouvertes sur tous les aspects de la situation clinique et sur la prise de décisions. Bien qu’une évaluation psychiatrique et un traitement aient lieu, l’accent est porté dès le début sur l’engagement, l’intervention de crise, et la promotion du dialogue. Les études finlandaises sont encourageantes, avec d’excellents résultats cliniques et fonctionnels à cinq ans. Les auteurs ont mené une étude d’un an sur la faisabilité d’implémenter un programme externe basé sur les principes d’Open dialogue, avec 16 jeunes personnes âgées de 14 à 35 ans et subissant une psychose – la première étude d’OD aux Etats-Unis. Les résultats qualitatifs et quantitatifs suggèrent que ce modèle peut être avantageusement mis en œuvre aux Etats-Unis et peut donner de bons résultats cliniques, une satisfaction élevée, et le partage des décisions.
Les programmes de traitement des premiers épisodes psychotiques comme RAISE (Recovery After an Initial Schizophrenia Episode – Rétablissement après un premier épisode de schizophrénie), EASA (Early Assessment and Support Alliance – Alliance Précoce d’Evaluation et de Soutien) et autres, ont démontré que l’engagement effectif très tôt améliore les résultats cliniques et fonctionnels (1). Open Dialogue est un modèle clinique, développé en Finlande, pour améliorer les résultats fonctionnels de jeunes personnes ayant une psychose aiguë ou une autre crise psychiatrique (2). OD dispense des services au travers de « réunions communautaires » qui impliquent la personne en crise, les membres de sa famille, et d’autres personnes de son réseau social. Lorsqu’elle est contactée au sujet d’une crise psychotique, une équipe multidisciplinaire mobile de psychiatrie convie rapidement la personne et son entourage à une réunion – souvent à son domicile.
Pour mieux comprendre la personne avec sa psychose et favoriser une solution naturelle à la crise, l’équipe permet une compréhension partagée qui évolue et se concentre sur l’engagement. L’équipe dispense ensuite tous les soins nécessaires, suivant la personne à tous les niveaux du soin aussi longtemps que nécessaire. S’il est cliniquement sûr de le faire, et si cela est voulu par la personne, les antipsychotiques peuvent être différés ou utilisés à des doses faibles ou pour un temps plus court que ce que l’on pratique habituellement aux USA (3). L’entourage participe à la prise de décision commune dans tous les aspects du soin.
Une étude à cinq ans d’une cohorte finlandaise de 42 jeunes personnes avec une psychose non affective a montré que 86 % travaillaient ou suivaient une scolarité, 14 % seulement étaient arrêtés, et 17 % seulement se voyaient prescrire des antipsychotiques (2). Il n’y avait pas de groupe de contrôle randomisé ; toutefois, un groupe de contrôle historique avait un fonctionnement et des symptômes plus mauvais lors d’un suivi à 2 ans (4). D’autres groupes au Royaume-Uni, en Italie, Norvège, Danemark, Allemagne et Pologne implémentent OD, mais ils n’ont pas encore publié de résultats.
L’approche clinique dans les réunions communautaires OD est décrite comme une pratique dialogique (5). Douze éléments-clé sont inclus : deux cliniciens au moins facilitent la réunion ; celle-ci inclut la personne et son réseau social ; les cliniciens utilisent des questions diverses, en réservant les questions plus spécifiquement nécessaires cliniquement à plus tard dans la réunion ; les cliniciens répondent en utilisant les termes de la personne et en étant attentifs à la communication non verbale ; ils se concentrent sur le moment présent au cours de la réunion ; ils impliquent tous les participants, et provoquent de multiples perspectives ; ils soulignent les perspectives relationnelles et leur rôle explicatif de la situation présente ; ils normalisent la communication verbale et non verbale, dont les expression réflexives de psychose considérées comme porteuses de sens ; les cliniciens étudient la narration de ce qui s’est passé, plutôt que de se focaliser sur des symptômes ; ils « reflètent » entre eux leurs idées et sentiments au cours de la réunion, dont leurs idées sur un planning de soin et sur d’éventuelles décisions, en toute transparence, engageant ainsi la communauté dans une prise de décision partagée ; enfin, l’équipe crée un espace thérapeutique qui tolère l’incertitude tout en laissant la compréhension s’élaborer sur plusieurs perspectives, autorisant la résolution naturelle lorsqu’elle est possible, et en se dirigeant sans hâte vers le paradigme du diagnostic.
Revenir au sommaire
Texte original
Adapting Open Dialogue for Early-Onset Psychosis Into the U.S. Health Care Environment: A Feasibility Study
15 juillet 2016, Psychiatry On Line
Traduction: Neptune, Blyg
Les auteurs
• Christopher Gordon, psychiatre, Massachusetts General Hospital, Harvard Medical School, Boston
• Vadusha Gidugu, assistante médicale, Center for Psychiatric Rehabilitation, Boston University, Boston
• E. Sally Rogers, docteur es sciences, Center for Psychiatric Rehabilitation, Boston University, Boston
• John DeRonck, membre de l’association Advocates, Framingham, Massachusetts
• Douglas Ziedonis, psychiatre, Department of Psychiatry, University of Massachusetts Medical School, Worcester.
• Marcela Horvitz-Lennon, psychiatre, éditeur de l’article dans la revue « Psychiatric Services »
Déclaration de liens d’intérêts
Cette étude a été sponsorisée par : Foundation for Excellence in Mental Health Care et par Cummings Foundation.
Les auteurs déclarent ne pas avoir de liens d’intérêts commerciaux.
Notes et références
(1) Kane JM, Robinson DG, Schooler NR, et al: Comprehensive versus usual community care for first-episode psychosis: 2-year outcomes from the NIMH RAISE Early Treatment Program. American Journal of Psychiatry 173:362–372, 2016 Link
(2) Seikkula J, Aaltonen J, Alakare B, et al: Five-year experience of first-episode psychosis in Open Dialogue approach: treatment principles, follow-up outcomes, and two case studies. Psychotherapy Research 16:214–228, 2006 Crossref
(3) Gaebel W, Weinmann S, Sartorius N, et al: Schizophrenia practice guidelines: international survey and comparison. British Journal of Psychiatry 187:248–255, 2005 Crossref, Medline
(4) Seikkula J, Alakare B, Aaltonen J, et al: Open Dialogue approach: treatment principles and preliminary results of a two-year follow-up on first-episode schizophrenia. Ethical Human Sciences and Services 5:163–182, 2003
(5) Olson M, Seikkula J, Ziedonis D: The Key Elements of Dialogic Practice in Open Dialogue. Worcester, University of Massachusetts Medical School, 2014.
Mise en œuvre et adaptation d’Open Dialogue aux Etats-Unis
Nous avons mené une étude de faisabilité de 12 mois sur l’adaptation et la mise en œuvre de l’approche Open Dialogue dans un service de santé mentale aux Etats-Unis et avons examiné les résultats préliminaires. Toutes les procédures ont été approuvées par le Comité Institutionnel de Relecture de l’Université de Boston (Boston University Institutional Review Board) et ont été supervisées par un Comité de suivi de la sécurité des données (Data Safety Monitoring Board).
Notre équipe comprenait un psychiatre et sept cliniciens de niveau maîtrise, qui ont tous suivi deux années de formation à Open Dialogue à l’Institut pour les Pratiques Dialogiques (Institute for Dialogic Practice ) (5b). Les patients éligibles ont subi un examen psychiatrique complet et une analyse des risques avant leur recrutement. Cette évaluation initiale était une adaptation du modèle finlandais, dans lequel la première réunion est consacrée à l’établissement d’une relation avec la personne et son réseau socio-familial.
Le programme, appelé Parcours Collaboratif (Collaborative Pathway - CP), était composé d’une équipe mobile de crise qui opérait nuit et jour et 365 jours par an, et de services ambulatoires. Les réunions communautaires se tenaient dans la clinique et au domicile des personnes. A la différence de la pratique finlandaise, l’équipe ne dispensait pas de soins internes mais restait engagée avec les participants et leurs référents médicaux pendant les hospitalisations. Nous avons évalué la faisabilité de la mise en œuvre du parcours collaboratif au moyen d’interviews qualitatifs des participants et de l’équipe, avons mesuré l’utilisation de ce service, et relevé ses coûts. Six participants et les membres de leur famille ont répondu aux interviews qualitatifs ; les sept cliniciens du programme ont tous participé.
La faisabilité et l’efficacité ont été évaluées par des questionnaires au départ et à trois, six et 12 mois par l’Echelle Brève d’Evaluation Psychiatrique (BPRS - Brief Psychiatric Rating Scale)(6), l’Echelle Révisée de Comportement et d’Identification des Symptômes (BASIS-R - Revised Behavior and Symptom Identification Scale)(7), l’Echelle du Niveau de Fonctionnement de Strauss-Carpenter (SCLFS - Strauss-Carpenter Level of Function Scale) ( 8 ), l’Echelle d’Autoévaluation de l’Efficacité des Décisions (DSES - Decision Self Efficiency Scale) (9), le Questionnaire Partagé de Prise de Décision (SDMQ - Shared Decision Making Questionnaire) (10), l’Indice de Préférence Autonome (Autonomy Preference Index) (11), et le Questionnaire de Satisfaction Client (CSQ - Client Satisfaction Questionnaire) (12). A l’aide de relevés cliniques, nous avons évalué les médications psychotropes prescrites, l’assiduité au travail ou à l’école, et le nombre de jours d’hospitalisation dans les six mois précédent le début de la thérapie et au cours des 12 mois de l’étude. La sécurité était évaluée en prenant en compte les évènements indésirables, dont les actes suicidaires ou violents et les hospitalisations imprévues.
Les participants à l’étude étaient âgés de 14 à 35 ans, avaient des symptômes psychotiques (ou en vécurent au cours du mois du début de la thérapie), s’étaient présentés volontairement ou involontairement aux services d’urgence, étaient en mesure de donner leur consentement éclairé, et acceptaient que leur famille participe. Les critères d’exclusion étaient l’abus élevé de substances, l’idéation suicidaire ou d’homicide active ou des risques comparables exigeant un soin en interne, et le handicap neurologique ou développemental significatif. Nous avons recruté 16 participants. On notera que 10 autres personnes ont été exclues du fait des critères d’inclusion ou d’exclusion, ou parce qu’elles n’ont pas souhaité participer. Quatorze des 16 patients sont allés au terme de l’année d’étude, deux se sont retirés et ont poursuivi le soin standard. L’analyse des données s’est basée sur les 14 ayant achevé l’année, bien que seulement six aient complété les quatre évaluations (deux en ont complété trois, trois en ont complété deux, et trois n’en ont complété qu’une). Les relevés cliniques furent disponibles sur les quatre points d’évaluation pour 11 des 14. Nous avons manqué de données sur trois personnes à 12 mois car elles n’étaient plus joignables.
L’âge moyen +-SD (Standard Deviation – Ecart Type) des 14 personnes était de 22,67 +-4,99. Onze étaient des hommes, et 13 « caucasiens ». Huit étaient sous médication antipsychotique au recrutement, et 11 avaient connu des hospitalisations psychiatriques auparavant (moyenne de 1,07+- 0,88 dans l’année précédente). La durée moyenne de maladie était de 41,1 +- 40,7 semaines. Les diagnostics étaient des troubles du spectre schizophrénique (N=12) et des troubles du spectre bipolaire (N=2). Les diagnostics à un an (c) par le psychiatre référent étaient des troubles du spectre schizophrénique (N=7), des troubles du spectre bipolaire (N=5), un trouble du spectre autistique (N=1), et un trouble obsessionnel-compulsif (N=1).
Les réunions Open Dialogue ont été mise en place effectivement et intégrées au programme thérapeutique, avec une bonne participation et conservation des participants. Sur une année, les réunions communautaires Open dialogue furent tenues en moyenne 12,53 fois (entre 5 et 28), et un psychiatre était présent à 66 des réunions (36 %). Les scores de satisfaction client (CSQ) et de perception des prises de décision partagées (SDMQ) étaient élevés (CSQ = 3,23+-0,36 sur une échelle de 4, et SDMQ = 5,29+-0,501 sur une échelle de 6 ; les résultats étant d’autant meilleurs que ces scores sont élevés).
Dans les interviews qualitatifs, les participants et les membres de leur famille ont apprécié l’ouverture et la transparence de l’approche et se sont sentis partie prenante des prises de décision. Ils se sont sentis soignés plutôt que « planifiés » (ndt : « on the clock ») et ont apprécié que le traitement ne soit pas uniquement basé sur la médication. Les familles ont évoqué les réunions à la maison en relevant que les « réflexions » des cliniciens favorisaient une ambiance collaborative. Il y eut quelques critiques ; une personne de la famille a exprimé de la frustration sur le manque de directives claires sur la médication, et deux familles ont exprimé le besoin de services sociaux supplémentaires.
La satisfaction de l’équipe était élevée. Elle avait été bien formée par deux années de formation. Les membres de l’équipe ont exprimé leur satisfaction d’être en mesure de mieux impliquer les patients et leur famille. Ils ont apprécié de travailler avec les familles et en équipe. Les cliniciens ont observé que cette structure promouvait des options non hospitalières en apportant une aide supplémentaire et sûre. Ils eurent quelques soucis de planification de réunions communautaires urgentes tout en gérant leurs autres patients.
Les résultats cliniques furent globalement positifs. Les résultats d’une analyse mixant plusieurs modèles montrent une amélioration significative des symptômes, du fonctionnement, de la nécessité de soin, comme mesuré respectivement par le BPRS (p<0,001)(d), le BASIS-R (p=0,002), le SCLFS (p<0,001), le nombre moyen d’heures au travail ou à l’école par mois (p<0,001), et le nombre de jours d’hôpital (p=0,023). Les changements au score DSES (Decision Self Efficiency Scale) étaient presque significatifs (p=0.07). Neuf des 14 participants travaillaient ou étaient scolarisés. On notera que quatre personnes ont eu de courtes hospitalisations psychiatriques (dont deux involontaires).
Trois des six personnes qui n’étaient pas sous antipsychotiques au début du programme ont commencé à en prendre. Sur les huit déjà sous antipsychotiques, quatre n’ont eu aucun changement de médication, et quatre choisirent d’arrêter pendant l’année. Les deux groupes de quatre avaient des résultats similaires et ont continué d’être suivis. La prise de décision partagée et la tolérance à l’incertitude ont contribué à ces choix.
Les coûts par personne ont dépendu de l’intensité du service, entre $5 126 et $10 236 pour l’année (ndt : entre 4 500 et 8 500 euros). Le remboursement par un organisme tiers n’a couvert que 23 % des coûts, et la garantie de la fondation a couvert le reste.
Revenir au sommaire

Christopher Gordon
Voir la vidéo de présentation d'Open Dialogue par C. Gordon
(6) Overall JE, Gorham DR: The Brief Psychiatric Rating Scale (BPRS): recent developments in ascertainment and scaling. Psychopharmacology Bulletin 24:97–99, 1988
(7) Eisen SV, Normand SL, Belanger AJ, et al: The Revised Behavior and Symptom Identification Scale (BASIS-R): reliability and validity. Medical Care 42:1230–1241, 2004
( 8 ) Strauss JS, Carpenter WT Jr: The prediction of outcome in schizophrenia: I. characteristics of outcome. Archives of General Psychiatry 27:739–746, 1972
(9) O’Connor AM: User Manual: Decision Self-Efficacy Scale. Ottawa, Ottawa Hospital Research Institute, 2002.
(10) Kriston L, Scholl I, Hölzel L, et al: The 9-item Shared Decision Making Questionnaire: development and psychometric properties in a primary care sample. Patient Education and Counseling 80:94–99, 2010
(11) Ende J, Kazis L, Ash A, et al: Measuring patients’ desire for autonomy: decision making and information-seeking preferences among medical patients. Journal of General Internal Medicine 4:23–30, 1989
(12) Atkisson C, Greenfield T: The Client Satisfaction Questionnaire–8; in The Use of Psychological Testing for Treatment Planning and Outcome Assessment. Edited by Maruish M. Hillsdale, NJ, Erlbaum, 1994
(c) Preuve qu'aux USA aussi, le diagnostic psychiatrique est très fluctuant : le diagnostic n'est plus le même un an après de début du programme pour presque la moitié des personnes.
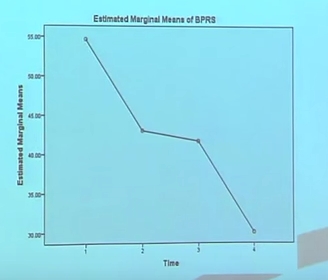
Résultats BPRS - Extrait de la présentation vidéo
(d) p est un indice statistique : plus p est faible, plus les mesures sont homogènes, et tendent à accréditer un résultat. p, ou "coefficient de variabilité", se calcule en pratique comme la division de l'écart-type par le résultat moyen. La véritable définition de p est : "probabilité de l'hypothèse nulle", autrement dit si p est proche de 1 le résultat n'a aucune signification du fait de la trop forte variance des mesures. On considère en général que les mesures sont homogènes si p < 0,05 soit 5%. Attention: le fait que p soit faible ne signifie pas que l'étude ne puisse être biaisée. p indique uniquement que des mesures sont proches les unes des autres, ou pas.
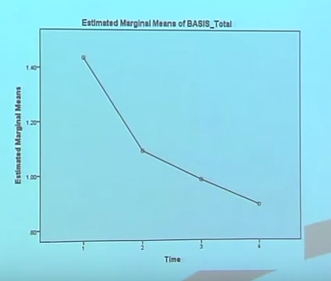
Résultats R-BASIS- Extrait de la présentation vidéo
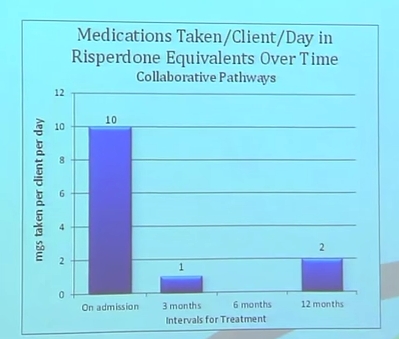
Réduction des antipsychotiques - Extrait de la présentation vidéo
Enseignements et perspectives
Les résultats de cette étude de faisabilité suggèrent que le modèle Open dialogue peut être intégré avec succès dans un programme américain d’intervention de crise en externe, avec la satisfaction des participants, des familles, du personnel, et que le modèle semble raisonnablement sûr et cliniquement efficace s’il est mis en œuvre avec une analyse de risques appropriée et la disponibilité de l’équipe de crise. Toutefois, de sérieux obstacles à la mise en œuvre subsistent. Les coûts et les durées de formation furent substantiels. Nous avons eu la chance de bénéficier d’une formation par un expert qui travaillait à proximité, et nous avions une garantie de soutien. Des modèles de formation plus courts sont créés, mis en œuvre et testés au niveau national et international.
Le modèle implique des coûts qui ne sont pas traditionnellement couverts par les assurances, comme le fait d’avoir deux cliniciens dans les réunions communautaires, lesquelles étaient souvent plus longues et plus fréquentes que ce qui est couvert par l’assurance. Le temps de trajet pour un service à domicile, la planification d’heures non ouvrées et la supervision ont ajouté des coûts significatifs et ceux-ci ont été gérés avec le soutien de la fondation. Les systèmes de capitalisation comme les organismes de prévoyance santé et le Department of Veterans Affairs (Département des Affaires des Seniors) pourraient être en mesure de supporter le modèle Open Dialogue.
Impliquer la personne en crise et sa famille au moyen d’un soutien et d’une écoute approfondie, de la décision partagée, l’investissement conséquent en temps, en particulier à domicile, ont contribué à la collaboration. Les réunions communautaires se sont révélées à même de fournir un environnement maîtrisé pour comprendre la crise psychotique, explorer les options de traitement, négocier les conflits, traiter les incidents. La tolérance à l’incertitude par la famille et les cliniciens semble donner du temps pour trouver des solutions qu'une prise de décision plus rapide aurait exclues.
Cette étude a d’importantes limitations, dont un échantillon réduit, l’hétérogénéité des diagnostics, le manque de groupe de contrôle, des données manquantes, et des scores d’évaluations non aveugles.
Conclusions
L’adaptation d’Open Dialogue aux Etats-Unis semble faisable. Toutefois, les obstacles du financement et de la formation sont non négligeables. Open Dialogue, qui est un modèle alternatif à RAISE et EASA, souligne l’écoute approfondie et la décision partagée pour renforcer l’engagement. Des études plus rigoureuses sont nécessaires pour répondre aux limites de la présente étude. Si les résultats prometteurs de Finlande sont reproduits, les coûts préalables plus élevés seraient justifiés par les économies à long terme et les résultats en termes d’améliorations fonctionnelles. Le modèle Open Dialogue devrait être considéré comme une option pour les états qui mettent en œuvre des programmes de traitement d’un premier épisode au moyen du budget réservé de 10 % maintenant disponible.
Revenir au sommaire


