Thérapie d’exposition basale en Norvège : la méthode, les résultats
Sommaire
- Résumé
- I. Introduction
- II. Outils et méthodes
- III. Les résultats
- IV. Discussion
- V. Conclusion
- Annexes : contributions, conflits d'intérêt, table des sigles
par Didrik Heggdal, Roar Fosse et Jan Hammer (a)
Article original : Basal Exposure Therapy: A New Approach for Treatment-Resistant Patients with Severe and Composite Mental Disorders, 19 dec 2016
Traduction et mise en page : Copper Lebrun, Neptune et Blyg, 2017
Article original : Basal Exposure Therapy: A New Approach for Treatment-Resistant Patients with Severe and Composite Mental Disorders, 19 dec 2016
Traduction et mise en page : Copper Lebrun, Neptune et Blyg, 2017
Roar Fosse est psychologue clinicien et chercheur pour Vestre Viken Hospital Trust
Jan Hammer est psychologue clinicien et chercheur pour Vestre Viken Hospital Trust
(b) "non spécifique", par opposition aux peurs ou phobies spécifiques, c'est-à-dire liées à un objet particulier (animal, situation donnée, etc. )
(c) Dans la classification CIM-10, le trouble de la personnalité labile comprend les troubles de la personnalité agressive, borderline et explosive. Seul le trouble de la personnalité borderline correspond à une définition du DSM-IV TR.
Résumé
De nouvelles approches de traitements sont nécessaires pour les patients avec des troubles mentaux sévères, composites, et résistants aux traitements conventionnels. De tels patients résistants aux traitements ont souvent des diagnostics de troubles psychotiques, bipolaires, des troubles sévères de la personnalité, et des comorbidités .
Dans cette étude, nous évaluons la thérapie d’exposition basale (TEB), une nouvelle approche psychothérapeutique intégrée au service hospitalier, destinée à ces patients.
Au coeur de la thérapie d'exposition basale :
- la conceptualisation de la peur existentielle non spécifique (b) comme base du problème de ces patients,
- l’exposition à cette peur,
- la régulation externe, complémentaire à la plate-forme thérapeutique, intégrant et gouvernant la totalité des interventions tout au long du processus de traitement.
La TEB est dispensée dans un service fermé de 6 lits et 13,5 employés à plein temps, dont un psychiatre et deux psychologues. Trente-huit patients ayant achevé la TEB ont participé. Tous, sauf deux, étaient de sexe féminin, et l’âge moyen était de 29,9 ans. Quatorze patients ont reçu un diagnostic de schizophrénie ou de trouble schizo-affectif (F22/25), huit avaient un trouble bipolaire ou une dépression récurrente (F31/33), huit avaient des diagnostics du domaine F40-48 (névroses, liés au stress, et troubles somatoformes), cinq ont été diagnostiqués avec le trouble de la personnalité émotionnellement labile(F60.3)(c), et trois patients ont reçu d’autres diagnostics. Vingt des patients (53%) ont eu plus d’un diagnostic de la CIM-10.
La durée moyenne de traitement dans la TEB a été de treize mois, s’étalant de 2 à 72 mois. Les données longitudinales (évolution au cours du temps) montrent des améliorations significatives dans les symptômes et le fonctionnement entre l’admission et la sortie, avec des tailles d’effet de 0,76 pour l’Echelle d’Expérience Dissociative (DES), 0,93 pour le ’Bref Inventaire des Symptômes (BSI), 1.47 pour le Questionnaire d’Acceptation et d’Action (AAQ), et 1.42 et 1.56, respectivement, pour les sous-échelles de fonctionnement et de symptômes de l’Echelle d’Evaluation Globale de Fonctionnement (GAF).
De plus, les patients eurent beaucoup moins recours aux médicaments antiépileptiques, antipsychotiques, anxiolytiques et antidépresseurs à la fin du protocole de traitement qu’au début. L’amélioration de l’état des patients au cours du traitement a été associée à la durée de suivi de la thérapie TEB, à la réalisation effective du composant d’exposition de la TEB, à des changements positifs concernant l’évitement expérientiel tel que mesuré par le Questionnaire d’Acceptation et d’Action (AAQ), ainsi qu’à de forts niveaux de symptômes et un faible niveau de fonctionnement au début du traitement.
Ces découvertes indiquent que la TEB pourrait être une approche psychothérapeutique prometteuse pour les patients résistants aux traitements, en situation sévère et avec comorbidités.
Revenir au sommaire
I. Introduction
Les patients qui ne répondent pas aux traitements renouvelés représentent un défi particulier pour les services spécialisés de soins en santé mentale. Ces patients ont un besoin de soin et de protection en continu, et le tribut sur les patients et leur famille en termes de souffrance et de détresse est très lourd (1–3).
Pour la société, le coût lié aux pertes de vies par suicide, l’augmentation des abus de drogue et d’alcool, la perte de productivité, et l’augmentation du coût global de la santé est inimaginable (4–6).
Cet article est centré sur un sous-groupe de patients aux diagnostics très variés et résistants aux traitements, présentant des troubles du spectre de la schizophrénie, des troubles dissociatifs, des troubles bipolaires, des troubles complexes de stress post-traumatique (ESPT), avec souvent un diagnostic comorbide d’un ou plusieurs troubles de la personnalité. Le tableau clinique typique comprend des délires, des hallucinations, des dissociations, des fluctuations de l’humeur, la plupart du temps combinés avec des auto-mutilations et des tentatives de suicide.
Les causes de la résistance au traitement sont toujours floues, bien que la faible conscience de la nécessité d’un traitement joue souvent un rôle (7, 8 ). Les patients résistants aux traitements dans tous les domaines de diagnostics notifiés ont souvent des symptômes particulièrement lourds, des troubles comorbides, des handicaps dans leur fonctionnement psychosocial incluant le chômage et des conditions de vie en situation de dépendance, des symptômes négatifs plus sévères ainsi que des déficits cognitifs, plus d’auto-mutilations, une plus faible qualité de vie, un plus haut taux de prise de substances et de conduites agressives que les autres patients (2, 9–12).
La souffrance persistante des patients ainsi que le coût substantiel dû au handicap fonctionnel rend impératif le besoin de développer des approches de traitement novatrices et efficaces. L’une de ces approches possibles est la thérapie d’exposition basale (TEB), qui a été développée durant la dernière décennie et implémentée au sein du cadre du soin clinique ordinaire dans un service fermé du Groupe Hospitalier Vestre Viken en Norvège (13).
Contrairement aux traitements symptomatiques, le principe d'action de la TEB est centré sur la mobilisation des ressources des patients et la promotion de leur autonomie.
Tout au long de sa phase de développement, la TEB a été continuellement évaluée à travers un modèle d’étude naturaliste et observationnel.
Cet article présente la première étude quantitative sur les effets de la TEB. Avant de décrire la méthodologie de la TEB, nous résumons les preuves disponibles issues d’études contrôlées, principalement des essais contrôlés randomisés, sur les options de traitement pour ce groupe de patients résistants aux traitements.

Revenir au sommaire
2. Iasevoli F, Giordano S, Balletta R, Latte G, Formato MV, Prinzivalli E, et al. Treatment resistant schizophrenia is associated with the worst community functioning among severely-ill highly-disabling psychiatric conditions and is the most relevant predictor of poorer achievements in functional milestones. Prog Neuropsychopharmacol Biol Psychiatry (2015) 65:34–48.10.1016
3. Saunders JC. Families living with severe mental illness: a literature review. Issues Ment Health Nurs (2003) 24(2):175–98.10.1080
4. Mangalore R, Knapp M. Cost of schizophrenia in England. J Ment Health Policy Econ (2007) 10(1):23–41.
5. Nemeroff CB. Management of Treatment-Resistant Major Psychiatric Disorders. Oxford: Oxford University Press; (2012).
6. Kennedy JL, Altar CA, Taylor DL, Degtiar I, Hornberger JC. The social and economic burden of treatment-resistant
schizophrenia: a systematic literature review. Int Clin Psychopharmacol (2014) 29(2):63–76.10.1097
7. Henriksen MG, Parnas J. Self-disorders and schizophrenia: a phenomenological reappraisal of poor insight and noncompliance. Schizophr Bull (2014) 40(3):542–.10.1093
8. Kontos N, Freudenreich O, Querques J. “Poor insight”: a capacity perspective on treatment refusal in serious mental illness. Psychiatr Serv (2016) 67(11):1254–6.10.1176
9. Lee JH, Dunner DL. The effect of anxiety disorder comorbidity on treatment resistant bipolar disorders. Depress Anxiety (2008) 25(2):91–7.10.1002
10. Lee J, Fervaha G, Takeuchi H, Powell V, Remington G. Positive symptoms are associated with clinicians’ global impression in treatment-resistant schizophrenia. J Clin Psychopharmacol (2015) 35(3):237–41.10.1097
11. Miyamoto S, Jarskog LF, Fleischhacker WW. New therapeutic approaches for treatment-resistant schizophrenia: a look to the future. J Psychiatr Res (2014) 58:1.10.1016
12. Sheitman BB, Lieberman JA. The natural history and pathophysiology of treatment resistant schizophrenia. J Psychiatr Res (1998) 32(3–4):143–50.10.1016
13. Heggdal D, Lillelien A, Johnsrud SS, Dyrhol Paulsen C. Basal eksponeringsterapi: en vei inn til seg selv og ut til et liv det går an å leve (Basal exposure therapy – a way into oneself and out to a life possible to live). Dialog (2013) 23(4):7–19.
I.1 Les résultats contrôlés des approches antérieures
Les patients schizophrènes qui ne répondent pas aux doses recommandées d’antipsychotiques ont fait l’objet d’une attention considérable dans la littérature scientifique. Seul un intérêt sporadique a été accordé aux patients résistants aux traitements porteurs d’autres diagnostics, dont le trouble bipolaire, les troubles de la personnalité sévères et composites, et les troubles dissociatifs.
En général, la majorité des tentatives de traitement pour le groupe de patients a été pharmacologique, souvent une poly-pharmacie non couverte par des guides pharmacologiques, ou d’autres interventions biologiques, par exemple l'électroconvulsiothérapie, la stimulation magnétique transcranienne, la stimulation transcranienne par courant direct, et la stimulation du cerveau profond.
Une revue de 280 études contrôlées randomisées sur la schizophrénie résistante aux traitements a conclu qu’il y a un manque d’essais pour la plupart des approches thérapeutiques.
L’exception est la clozapine, mais rapportant des effets modestes (15). Un petit nombre d’études a évalué la thérapie cognitivo-comportementale (TCC) pour les patients schizophrènes non répondants aux traitements, mais sans déceler d’effet positif (16).
Nous avons identifié une seule étude contrôlée ayant rapporté des effets positifs en tant qu’approche psychothérapeutique. Dans cette étude, des patients avec une “schizophrénie chronique” qui étaient sous traitement de maintenance ont montré une légère amélioration dans le fonctionnement en communauté et dans les symptômes d’hallucinations auditives après avoir reçu une formation à l’adaptation cognitive, par rapport aux TCC avec le traitement habituel (17).
Une revue des meilleures études avec essais contrôlés randomisés pour la dépression bipolaire / le trouble bipolaire a identifié au moins sept essais, cinq traitements médicamenteux et deux traitements par électroconvulsiothérapie (18). En concluant la revue, Sienaert et al. (18) ont caractérisé le statut actuel des traitements pour ces patients comme étant “expérimental uniquement”.
Un petit nombre d’autres approches ont été décrites, incluant la thérapie comportementale, la privation de sommeil, la thérapie par la lumière, et la TCC, mais leurs effets paraissent limités (19).
Nous n’avons trouvé aucune étude avec essai contrôlé randomisé pour les troubles dissociatifs résistants aux traitements ou les troubles de la personnalité (composites).
Des faits suggestifs ont été présentées par un petit nombre d’études basées sur les essais non-randomisés et les études de cas. Chakhssi et al. (20) ont reporté des baisses modérées dans la psychopathologie et les traits pathologiques de personnalité avec à la fois la thérapie d’acceptation et d’engagement (ACT - Acceptance and Commitment Therapy) et la TCC chez les patients avec des troubles de la personnalité qui n’avaient pas répondu au traitement ambulatoire.
Dans une étude de cas-témoins, Bales et al. (21, 22) ont mis en évidence une amélioration avec la thérapie basée sur la mentalisation dans diverses mesures, dans une étude de cohorte de patients résistants aux traitements avec un trouble de la personnalité borderline et des comorbidités, lesquelles incluaient d’autres troubles de la personnalité, des troubles anxieux, des troubles de l’humeur, des troubles alimentaires, et des troubles d’abus de substances.
Chlebowski et Gregory (23), en utilisant la psychothérapie dynamique déconstructive, ont reporté des réductions réelles dans les scores dissociatifs chez trois patients avec une combinaison de troubles de l’identité dissociative et de troubles de la personnalité borderline, une comorbidité pour laquelle aucun traitement fondé sur la preuve n’existe.
Revenir au sommaire
15. Sinclair D, Adams CE. Treatment resistant schizophrenia: a comprehensive survey of randomised controlled trials. BMC Psychiatry (2014) 14:253.10.1186/s12888-014-0253-4
16. Valmaggia LR, van der Gaag M, Tarrier N, Pijnenborg M, Slooff CJ. Cognitive-behavioural therapy for refractory psychotic symptoms of schizophrenia resistant to atypical antipsychotic medication. Randomised controlled trial. Br J Psychiatry (2005) 186:324–30.10.1192/bjp.186.4.324
17. Velligan DI, Tai S, Roberts DL, Maples-Aguilar N, Brown M, Mintz J, et al. A randomized controlled trial comparing cognitive behavior therapy, cognitive adaptation training, their combination and treatment as usual in chronic schizophrenia. Schizophr Bull (2015) 41(3):597-603.10.1093/schbul/sbu127
18. Sienaert P, Lambrichts L, Dols A, De Fruyt J. Evidence-based treatment strategies for treatment-resistant bipolar depression: a systematic review. Bipolar Disord (2013) 15(1):61–9.10.1111/bdi.12026
19. Poon SH, Sim K, Sum MY, Kuswanto CN, Baldessarini RJ. Evidence based options for treatment-resistant adult bipolar disorder patients. Bipolar Disord (2012) 14(6):573–84.10.1111/j.1399-5618.2012.01042.x
20. Chakhssi F, Janssen W, Pol SM, van Dreumel M, Westerhof GJ. Acceptance and commitment therapy group-treatment for nonresponsive patients with personality disorders: an exploratory study. Personal Ment Health (2015) 9(4):345 56.10.1002/pmh.1311
21. Bales DL, Timman R, Andrea H, Busschbach JJ, Verheul R, Kamphuis JH. Effectiveness of day hospital mentalization-based treatment for patients with severe borderline personality disorder: a matched control study. Clin Psychol Psychother (2015) 22(5):409–17.10.1002/cpp.1914
22. Bales DL, van Beek N, Smits M, Willemsen S, Busschbach JJ, Verheul R, et al. Treatment outcome of 18-month, day hospital mentalization-based treatment (MBT) in patients with severe borderline personality disorder in the Netherlands. J Pers Disord (2012) 26(4):568–82.10.1521/pedi.2012.26.4.568
23. Chlebowski SM, Gregory RJ. Three cases of dissociative identity disorder and co-occurring borderline personality disorder treated with dynamic deconstructive psychotherapy. Am J Psychother (2012) 66(2):165–80.
I.2 La thérapie d’exposition basale (d)
La thérapie d’exposition basale a été développée à partir d’un besoin de traitements nouveaux pour les patients à faible niveau de fonctionnement et avec des symptômes sévères et comorbides, n’ayant pas tiré bénéfice de multiples tentatives de traitement préalables.
L’approche TEB a pour origine une hypothèse faite sur deux principaux mécanismes pathologiques au croisement des catégories diagnostiques, pouvant générer des symptômes et obérer la capacité des patients à réguler émotions et comportement.
D’abord, à un niveau phénoménologique, des observations récurrentes semblent indiquer que ces patients souffrent d’une anxiété existentielle imminente. L’anxiété semble associée à, et déclenchée par, la survenue d’un affect, qui entraîne l’évitement expérientiel (EA) (24, 25). L’habitude de l’évitement peut entretenir et renforcer les problèmes du patient (26, 27). Avec le temps, la peur du déclenchement affectif peut évoluer en une condition de phobie persistante, appelée dans la TEB “phobie basale” ou “anxiété de catastrophe existentielle”. La phobie basale contraste qualitativement avec les phobies spécifiques affectives, par exemple la peur de la culpabilité, la colère, et la tristesse (28). Les explorations indiquent que cette phobie basale est typiquement vécue en tant que peur de la désintégration ou de tomber en morceaux, d’être absorbé par le vide total ou bloqué dans la douleur éternelle (29). Le désespoir qui mène à employer tous les moyens disponibles pour mettre un terme à l’emballement affectif et éviter la catastrophe imminente semble souvent ne laisser aux patients que le suicide comme choix.
Deuxièmement, à un niveau interpersonnel, l’historique de traitement des patients est typiquement caractérisé par les efforts répétés du système de santé à réguler les symptômes et le comportement en imposant de hauts niveaux de restriction, un usage excessif des interventions psychopharmacologiques et des mesures coercitives telles que la médication forcée, ainsi que la contention physique et mécanique. La réponse individuelle à la régulation externe excessive peut dépendre des stratégies d’attachement typiques du patient (30, 31). Certains patients dans le programme de TEB rapportent que les efforts des travailleurs de santé pour imposer un contrôle ont provoqué l’opposition et l’hostilité, alors que d’autres ont réagi par le désespoir et l’impuissance (32).
Par rapport à ces deux mécanismes pathologiques, et avec l’ambition de restaurer la propre capacité des patients à réguler leur émotion et leur comportement, deux principaux constituants du modèle TEB ont été développés. Ce sont, d’abord : la TEB en tant qu’approche psychothérapeutique et procédure d’exposition spécifique et, ensuite : la stratégie d’autonomisation nommée régulation externe complémentaire (REC) (32).
La REC est un outil de calibration contextuelle avec comme fonction prévue de prévenir et d’inverser les interactions responsables de l’entretien de la pathologie entre le patient et les professionnels de santé. Cette stratégie représente la plate-forme de coordination depuis laquelle l’ensemble des interventions psychothérapeutiques et des thérapies socio-environnementales sont organisées et dispensées 24h sur 24, 7j sur7 tout au long du processus de traitement.
La thérapie d’exposition basale peut être vue comme une intervention de changement de second ordre visant à aider les patients à considérer la douleur et les expériences internes effrayantes au lieu d’utiliser des stratégies d’évitement qui entretiennent le problème (33). Dans la TEB, l’apprentissage consistant à considérer la douleur comme faisant partie de la vie est plus ou moins poussé à l’extrême.
Cependant l'approche TEB envisage l’acceptation radicale des expériences internes les plus aversives et effrayantes - l’anxiété de catastrophe existentielle- comme pouvant augmenter de façon considérable la réceptivité des patients au traitement. Dans cette perspective, la TEB vise à l’emploi des médicaments dans un processus orienté, dans lequel ceux-ci sont diminués en rapport avec l’amélioration de l’état du patient.
De ce fait, la psychothérapie supportée par le REC constitue l’intervention principale, la médicamentation étant secondaire.
Revenir au sommaire
24. Hayes SC, Luoma JB, Bond FW, Masuda A, Lillis J. Acceptance and commitment therapy: model, processes and outcomes. Behav Res Ther (2006) 44(1):1–25.10.1016
25. Kashdan TB, Barrios V, Forsyth JP, Steger MF. Experiential avoidance as a generalized psychological vulnerability: comparisons with coping and emotion regulation strategies. Behav Res Ther (2006) 44(9):1301–20.10.1016
26. Hayes SC, Wilson KG, Gifford EV, Follette VM, Strosahl K. Experimental avoidance and behavioral disorders: a functional dimensional approach to diagnosis and treatment. J Consult Clin Psychol (1996) 64(6):1152–68.10.1037
27. Hayes SC, Strosahl K, Wilson KG, Bissett RT, Pistorello J, Toarmino D, et al. Measuring experiential avoidance: a preliminary test of a working model. Psychol Rec (2004) 54(4):553–78.
28. McCullough L, Kuhn N, Andrews S, Kaplan A, Wolf J, Hurley C. Treating Affect Phobia: A Manual for Short-Term Dynamic Psychotherapy. New York: Guilford Press; (2003).
29. Laing RD. The Divided Self. London: Pelican Books; (1965).
30. Crittenden PM, Landini A. Assessing Adult Attachment: A Dynamic-Maturational Approach to Discourse Analysis. New York: Norton; (2011).
31. Crittenden PM. Attachment, information processing, and psychiatric disorder. World Psychiatry (2002) 1(2):72–5.
32. Hammer J, Fosse R, Lyngstad L, Møller P, Heggdal D. Effekten av komplementaer ytre regulering (KYR) på tvangsvedtak [Effects of compelementary external regulation (CER) on the use of coercive measures]. Tidsskrift for Norsk Psykologforening (2016) 53(7):518–29.
33. Fraser JS, Solovey AD. Second-Order Change in Psychotherapy: The Golden Thread That Unifies Effective Treatments. Washington, DC: American Psychological Association; (2007).
I.3 Les objectifs de l'étude
Nous avons employé un modèle naturaliste de série temporelle par sujet pour évaluer les changements de symptômes et de fonctionnement chez les premiers 38 patients ayant terminé la TEB et fourni des données d’évaluation. Nous avons aussi voulu tester l’implication de cadres thérapeutiques spécifiques et centraux dans la TEB ainsi que le rôle du traitement psychopharmacologique. Nos hypothèses de recherche étaient les suivantes :
1. à la fin du traitement par TEB, les patients montrent des niveaux de symptômes plus faibles par rapport au début du traitement, ainsi que des niveaux de fonctionnement supérieurs ;
2. l’utilisation par les patients de psychotropes diminue tout au long du traitement, sans augmentation “compensatoire” de l’emploi de l’alcool et des drogues ;
3. l’anxiété existentielle est réduite au cours du traitement, en même temps qu’une amélioration des symptômes et du fonctionnement ;
4. l’amélioration des symptômes et du fonctionnement est fonction du degré de réalisation de la partie « exposition » de la TEB ;
5. les patients avec le niveau de symptômes le plus faible et le niveau de fonctionnement le plus élevé à la sortie tendent à être ceux qui montrent les niveaux de dissociation et d’évitement expérientiel les plus faibles ;
6. de plus, nous avons examiné l’influence du temps passé en TEB sur l’amélioration des symptômes et du fonctionnement.
Revenir au sommaire
II. Outils et méthodes
La thérapie d’exposition basale est mise en place dans un service interne pour troubles psychotiques et complexes dans le groupe hospitalier de Vestre Viken en Norvège orientale. Le groupe hospitalier fournit des services spécialisés en santé mentale pour une population d’environ 470 000 personnes. Les patients sont admis dans le service depuis d’autres unités cliniques du groupe hospitalier ou depuis d’autres groupes hospitaliers.
Depuis que la TEB représente une alternative contrastant avec les approches en traitement interne qui reposent dans une grande mesure sur la réduction des symptômes, une des priorités pour la sortie des patients a été d’établir un cadre naturaliste et systématique d’évaluation. Ce cadre de travail permet des analyses en séries temporelles par sujet du fonctionnement et des symptômes tout au long du cours du traitement.
II.1 Les participants
Les critères d’inclusion à la TEB sont :
1. des niveaux chroniquement bas, en chute, ou grandement fluctuants de fonctionnement psychosocial, caractérisés par un score à l’Echelle d’Evaluation Globale de Fonctionnement (GAF) en-dessous de 35 ;
2. un diagnostic de trouble du spectre de la schizophrénie, de trouble bipolaire, d’Etat de Stress Post-Traumatique (ESPT), de trouble dissociatif, ou de trouble composite de la personnalité ;
3. un historique préalable de traitement en interne et en externe, avec des traitements appropriés mais sans amélioration durable.
Les historiques de traitement ont souvent été caractérisés par des symptômes excessifs soit manifestes ou fluctuants, combinés avec un haut niveau de détresse et/ou une résignation profonde.
Les patients sont exclus lorsque la personnalité est dominée par une hostilité persistante, en cas de déficit développemental profond (QI inférieur à 70), et lorsqu’ils ont un historique d’abus au long terme de substances combiné à un comportement violent et à de profondes limitations cognitives. Les patients avec un trouble organique du cerveau sont exclus, l’exception étant les patients qui pendant des années ne sont pris en charge par aucun autre secteur du système de traitement et restent de grands habitués des services de prise en charge interne. De plus, les patients sont exclus lorsqu’ils présentent uniquement un diagnostic de trouble non équivoque de la personnalité, souvent du type émotionnellement instable, selon les directives suivant lesquelles ces patients ne doivent pas recevoir de traitement au long terme dans les services internes (34). L’exception étant lorsque de tels patients sont dotés d’historiques de traitement particulièrement longs et turbulents avec des tentatives répétées et spectaculaires de suicide, résultant en des séjours prolongés à l’hôpital et à l’usage excessif de la force.
Sur la base de ces critères, 49 patients ont été recrutés à ce jour pour la TEB. Six de ces patients sont aujourd’hui encore en cours de traitement. Deux anciens patients ont décidé de mettre un terme à la TEB avant la fin du traitement, l’un est décédé par overdose de drogues illégales, et deux ont été transférés à d’autres types de traitements hospitaliers quand il est devenu clair que le critère d’exclusion pour hostilité persistante était rempli.
Le groupe de participants disponible pour cette publication était donc constitué de 38 patients, la moyenne d’âge étant de 29,9 ans (écart-type = 8,1). Tous les patients, excepté deux, étaient de sexe féminin. Cette disparité de genre semble refléter l’organisation des services dans le groupe hospitalier. Alors que les patientes ayant un fonctionnement très dégradé et présentant une suicidalité chronique sont typiquement adressées au TEB, leurs équivalents masculins avec des caractéristiques supérieures d’hostilité et de comportement antisocial sont habituellement transférés aux services de haute sécurité et à d’autres services spécialisés dans la psychose.
Les patients furent diagnostiqués avec le système de diagnostic de la CIM-10 (35). Pour cette étude, nous avons utilisé les diagnostics donnés par les institutions d'origine des patients, lesquels sont présentés dans le Tableau 1.
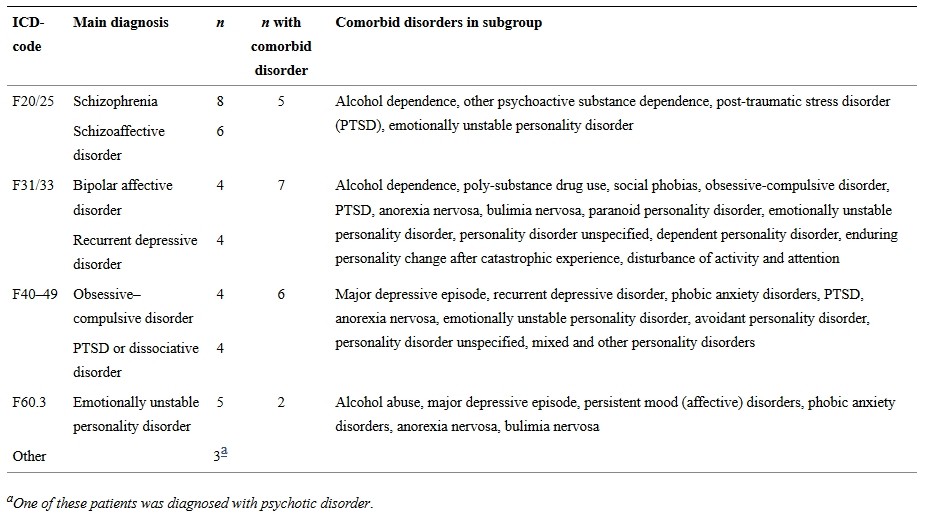
Diagnostics à l’admission pour la thérapie d’exposition basale.
La durée moyenne de traitement dans le programme TEB pour les 38 patients était de 13 mois, allant de 2 à 72 mois. Tous les patients avaient reçu à la fois des traitements en interne et en ambulatoire, avec une moyenne de 8,0 ans (écart-type = 5,9 ans) depuis la première admission en traitement interne en service de santé mentale spécialisé. Tous les patients ont eu de multiples (au moins deux) tentatives de traitement précédentes avec une psychopharmacie correspondant au diagnostic principal.
Revenir au sommaire
34. The Norwegian Directorate of Health and Social Affairs. National Guidelines for the Prevention of Suicide in Mental Health Care. Oslo: The Norwegian Directorate of Health and Social Affairs; (2008).
35. World Health Organization. ICD-10 International Statistical Classification of Diseases and Related Health Problems. 10th Revision Geneva: World Health Organization; (1994).
II.2 Le programme TEB
La thérapie d’exposition basale est dispensée dans un service interne de 6 lits et 13,5 employés à plein temps, dont un psychiatre et deux psychologues. Le programme est intensif et organisé avec rigueur. Dans la période de l’étude, la durée du temps de traitement dans la TEB a été adaptée individuellement aux besoins de chacun des patients.
Chaque patient dispose d’une équipe de traitement avec un coordinateur d’équipe, un psychologue ou un psychiatre, et deux ou trois co-thérapeutes formés (infirmiers ou thérapeutes socio-familiaux). Il y a une session quotidienne de thérapie individuelle avec l’un des thérapeutes, lesquels se relaient afin de varier les composants contextuels et empêcher le système de devenir statique. En plus, il y a des sessions de réflexion le matin et le soir. Ces sessions sont utilisées, respectivement, pour définir et formuler un défi spécifique à la journée, identifier ce que le patient a appris et y réfléchir. Le fait d’encadrer la journée de travail thérapeutique avec sessions de réflexion part de l’intention d’augmenter l’effet d’apprentissage et de favoriser le suivi du traitement. Les patients participent à leur propre traitement et aux réunions d’équipe à travers un groupe psycho-éducatif hebdomadaire - qui n’est pas une thérapie de groupe - lequel est dirigé une fois par mois par un ancien patient de TEB.
Dans la plupart des cas, il y a deux ou trois sessions avec des proches dans le processus de traitement afin d’éliminer ou de modifier les facteurs qui entretiennent la pathologie au sein des relations sociales du patient. De la même façon, des réunions de routine avec le médecin général, un thérapeute en externe, et les services de santé communautaires assurent que la poursuite du traitement favorise l’autonomie du patient.
Lorsqu’un patient est admis au programme TEB, la première partie du traitement consiste à faciliter la coopération et l’adhésion aux objectifs de traitement du programme. Initialement, la stratégie principale est la psychoéducation systématique combinée à la posture thérapeutique inhérente dans la REC (Régulation Externe Complémentaire). En mettant en pratique le postulat existentiel selon lequel tous les humains sont libres de créer leurs propres vies par leurs actions et choix délibérés (36), la REC cherche à réassigner la responsabilité et la faculté de contrôle.
La REC alterne entre deux dispositifs d’approches contextuelles opposées :
- Le régime REC fondamental est la sous-régulation, laquelle se caractérise par une normalisation générale de toute interaction. Les exemples sont que les patients d’un côté sont libres de faire ce qu’ils veulent, par exemple aller au parc lorsqu’ils ont envie d’aller se promener, et d’un autre côté, qu’on attend d’eux une responsabilité lorsqu’il est question d’honorer leurs rendez-vous et d’informer l’équipe s’ils changent leurs plans. Dans le régime de sous-régulation, la validation et les interventions orientées sur les solutions sont employées pour optimiser et consolider le fonctionnement autonome (37, 38).
- Le régime de sauvegarde, la sur-régulation, est une pause de remotivation où l’on se concentre strictement sur la sécurité. La sur-régulation est utilisée seulement si les patients échouent de manière répétée dans l’auto-régulation et lorsque leur santé et leur vie sont en jeu. Cependant, ce régime n’est pas caractérisé par l’usage de la force mais par un soin validant et une concentration sur les actions et options situationnelles du patient. L’équipe de traitement attend une initiative du patient à établir un “dialogue de coping”. Lorsque lui ou elle a décrit les stratégies de coping qui pourraient être des alternatives fonctionnelles à l’acting out ou au comportement destructeur, et a exprimé sa motivation et sa volonté d’essayer ces stratégies, le régime est réassigné à la sous-régulation.
La REC pourrait métaphoriquement être appelée “base sûre”, pour employer le terme de Bowlby (39) au sujet de la plate-forme relationnelle dont ont besoin les enfants pour suivre la voie normale de développement. Pour rendre les thérapeutes et leur équipe capables d’ajuster l’administration de la REC aux stratégies d’attachement du patient individuel, la TEB a inclus des éléments basiques du modèle dynamique et maturationnel (DMM) (30, 40). Dans la REC basée sur le DMM, les écueils potentiels de régression sont prédits, détectés puis évités par des formes strictes et variées d’interventions validantes. L’équipe de traitement surveille continuellement les réponses régressives et progressives des patients. Si cela est judicieux, les deux régimes sont alternés afin de faciliter les réponses progressives.
Lorsqu’une alliance de travail suffisamment stable est établie, l’objectif suivant, et l’intervention centrale de la TEB, est de remplacer l’évitement excessif de l’anxiété existentielle de catastrophe par l’exposition et l’acceptation. D’abord, patient et thérapeute explorent et identifient les comportements d’évitement spécifiques, incluant comportements physiques, posture corporelle, respiration restreinte, façon de parler, et manoeuvres mentales comme l’intellectualisation et l’extraversion. Ensuite le patient est invité à s’exposer en personne en choisissant de ne pas éviter, c’est-à-dire, de s’empêcher de faire ce que lui ou elle fait d’habitude afin de maintenir l’évènement affectif à un niveau supportable. Par cette procédure thérapeutique, le patient réalise étape par étape, et aussi par expériences de flooding (41), que ce qui était auparavant vécu comme des menaces existentielles est peut-être déplaisant et douloureux, mais n’est plus dangereux. Lorsque le patient commence à choisir l’exposition plutôt que l’évitement, des interventions centrées sur les solutions (38) sont employées pour renforcer et consolider les compétences d’auto-exposition et d’autorégulation et par conséquent l’auto-efficacité et la prise de contrôle.
Revenir au sommaire
37. Linehan MM. Cognitive-Behavioral Treatment of Borderline Personality Disorder. New York: The Guilford Press; (1993).
38. de Shazer S. Clues: Investigating Solutions in Brief Therapy. New York: Norton; (1988).
39. Bowlby J. A Secure Base. Clinical Applications of Attachment Theory. London: Routledge; (1988).
40. Crittenden PM. Raising Parents: Attachment, Parenting and Child Safety. Cullompton, Devon: Willan Publishing; (2008).
41. Wolpe J. Practice of Behavior Therapy. New York: Pergamon Press; (1990).
II.3 Mesures et procédures
- Nous avons employé la version divisée de l’échelle GAF pour évaluer le fonctionnement général et les symptômes. La GAF constitue l’Axe V dans le DSM-IV-TR (42) et concerne des caractéristiques globales psychologiques, sociales et occupationnelles. La fiabilité de la GAF est considérée comme améliorée lorsque plusieurs testeurs sont utilisés (43). La GAF a été déterminée en tant que scores de consensus entre deux ou trois cliniciens entraînés, basés sur des observations cliniques dans le service lors de la semaine écoulée. Tous les testeurs ont été formés selon les procédures nationales (44).
- Les patients ont évalué leurs propres symptômes avec le Bref Inventaire des Symptômes (BSI) lequel consiste en 53 items évalués sur des échelles de Likert de 5 points. Le BSI inclut neuf sous-échelles : somatisation, compulsivité, sensibilité interpersonnelle, dépression, anxiété, hostilité, pensées paranoïaques, et psychoses. Pendant l’analyse, nous avons employé l’Index Global de Sévérité (GSI), défini en tant que score médian pour les 53 items. Le BSI (et le GSI) ont de bonnes propriétés psychométriques, avec l’alpha de Cronbach entre 0,71 et 0,85 (45).
- La dissociation a été mesurée avec l’Echelle d’Expérience Dissociative (DES) (46). La DES est un formulaire d’auto-évaluation mesurant le degré de dissociation expérimenté et consistant en 28 items. Chaque item est mesuré relativement à la proportion de temps pendant lequel le symptôme dissociatif est expérimenté, allant de 0% (jamais) à 100% (toujours). La DES dispose d’une fiabilité de test-retest de 0.84-0.96 et d’un alpha de Cronbach à 0.95 (46, 47).
- L’évitement expérientiel est évalué avec le Questionnaire d’Acceptation et d’Action (AAQ). L’AAQ est un formulaire d’auto-évaluation conçu à l’origine afin de mesurer l’évitement expérientiel en termes de flexibilité et d’inflexibilité psychologique (24). Un faible évitement expérientiel est associé à l’usage de stratégies de coping de second ordre, ce qui est un concept central et le but principal du traitement dans la TEB (33). Nous avons employé la version d’origine de l’AAQ à neuf items, qui offre une validité adéquate concernant les critères, son degré de prédiction et sa convergence. Nous avons traduit le AAQ en norvégien en employant les procédures standard.
- Les patients ont mesuré leur propre usage d’alcool et de drogues avec le Test d’Identification des Troubles d’Usage de l’Alcool (AUDIT) (48) et le Test d’Identification des Troubles d’Usage des Drogues (DUDIT) (49). L’AUDIT inclut 10 questions concernant les schémas risqués et nocifs d’usage et de dépendance liés à l’alcool. Le DUDIT inclut 11 questions sur l’usage nocif ou l’abus d’une liste de drogues. Ces deux instruments ont des propriétés psychométriques satisfaisantes dans les échantillons cliniques et non cliniques, avec une fiabilité globale supérieure à 0.80 et une validité et sensibilité convergentes, et une spécificité supérieure à 85% (50-53).
- L’information sur l’usage des médicaments a été tirée des données des patients tirées de leurs dossiers médicaux électroniques. Nous nous sommes concentrés sur les médicaments réguliers (et les doses) au début de la TEB et à la fin pour les cinq catégories suivantes définies par l’OMS : N03A antiépileptiques, N05A antipsychotiques, N05B anxiolytiques, N05C hypnotiques, et N06A antidépresseurs. Nous avons transformé la dose de chaque médicament administré à chaque patient en doses quotidiennes moyennes (DDD), suivant les directives de l’OMS (http://www.whocc.no/atc_ddd_index/), et regroupé les DDDs de différents médicaments appartenant à la même catégorie.
- L’exposition à des pensées et sensations stressantes et aversives est un composant thérapeutique central des TEB. Malgré cela, le degré auquel les patients ont achevé l’exposition est variable, en fonction du degré d’établissement d’une alliance de travail efficace, autrement dit dans quelle mesure le patient est réticent ou s’il s’engage activement dans la thérapie d’exposition.
Nous avons quantifié le composant d’exposition de la TEB sur une échelle de 0 à 3, 0 représentant une exposition nulle, 1 un faible degré d’exposition/une exposition intermittente, 2 un travail systématique avec l’exposition échelonnée, et 3 le flooding (essais d’exposition complète). Deux cliniciens, qui connaissaient bien les patients ainsi que leurs processus thérapeutiques, ont utilisés l’échelle d’exposition indépendamment pour évaluer chaque patient. Pour 29 des 38 patients (76%), les deux testeurs ont donné le même score. Pour les neuf patients avec des scores déviants, les testeurs ont en conséquence pris une décision consensuelle. Pour l’analyse statistique, nous avons dichotomisé la variable et classé les patients dotés d’un score de 0 ou 1 dans le groupe “basse exposition” et ceux dotés d’un score de 2 ou 3 dans le groupe “haute exposition”. Sur cette variable dichotomisée, les deux testeurs se sont initialement mis d’accord sur le score d’exposition pour 37 patients sur 38 (97%).
Revenir au sommaire
43. Soderberg PMS, Tungstrom SMS, Armelius BAPD. Reliability of global assessment of functioning ratings made by clinical psychiatric staff. Psychiatr Serv (2005) 56(4):434–8.10.1176/appi.ps.56.4.434
44. Karterud S, Pedersen G, Løvdal H, Friis S. GAF: Global Funksjonsskåring – Splittet Versjon [Global Assessment of Functioning– Split Version]. Bakgrunn og skåringsveiledning. Oslo: Division of Psychiatry, Ullevål University Hospital Trust; (1998).
45. Derogatis LR. Brief Symptom Inventory: Administration, Scoring, and Procedures Manual. Baltimore: Clinical Psychometric Research; (1992).
46. Bernstein EM, Putnam FW. Development, reliability, and validity of a dissociation scale. J Nerv Ment Dis (1986) 174(12):727–35.10.1097
47. Frischholz EJ, Braun BG, Sachs RG, Hopkins L, Shaeffer DM, Lewis J, et al. The dissociative experiences scale: further replication and validation. Prog Dissociative Disord (1990) (3):151–3.
48. Saunders JB, Aasland OG, Babor TF, de la Fuente JR, Grant M. Development of the Alcohol Use Disorders Identification Test (AUDIT): WHO Collaborative Project on early detection of persons with harmful alcohol consumption – II. Addiction (1993) 88(6):791–804.10.1111
49. Berman AH, Bergman H, Palmstierna T, Schlyter F. Evaluation of the Drug Use Disorders Identification Test (DUDIT) in criminal justice and detoxification settings and in a Swedish population sample. Eur Addict Res (2005) 11(1):22–31.10.1159
50. Bergman H, Kallmen H. Alcohol use among Swedes and a psychometric evaluation of the alcohol use disorders identification test. Alcohol Alcohol (2002) 37(3):245–51.10.1093
51. Nesvag R, Lange EH, Faerden A, Barrett EA, Emilsson B, Ringen PA, et al. The use of screening instruments for detecting alcohol and other drug use disorders in first-episode psychosis. Psychiatry Res (2010) 177(1–2):228–34.10.1016
52. Reinert DF, Allen JP. The Alcohol Use Disorders Identification Test (AUDIT): a review of recent research. Alcohol Clin Exp Res (2002) 26(2):272–9.10.1111
53. Voluse AC, Gioia CJ, Sobell LC, Dum M, Sobell MB, Simco ER. Psychometric properties of the Drug Use Disorders Identification Test (DUDIT) with substance abusers in outpatient and residential treatment. Addict Behav (2012) 37(1):36–41.10.1016
II.4 Analyses statistiques
Les scores en GAF, GSI, DES et AAQ ont été distribués normalement, et les changements entre le début et la fin de la TEB ont été analysés avec des tests en échantillons appariés. Les tailles d’effet (d de Cohen) ont été calculés pour chaque mesure, en employant les statistiques des tests tirés du test t dépendant (t, r, n) (e).
L’emploi de médicaments a été positivement corrélé pour chaque catégorie de médicament. Il en a été de même pour les scores en AUDIT et DUDIT. Les changements dans ces variables depuis le début jusqu’à la fin ont été analysés avec le test de Wilcoxon en rangs signés pour les échantillons en question.
Pour analyser la possible contribution des changements de l’évitement expérientiel, mesuré avec l’AAQ, sur les changements dans les GAF, GSI, et DES du début jusqu’à la fin, nous avons commencé par calculer les changements dans les scores d’AAQ pour chaque patient. La variable résultante a été dichotomisée en un groupe de “bas changement” en-dessous de la médiane (moins ou équivalent à neuf points sur l’AAQ) et un groupe de “haut changement” au-dessus de la médiane. Nous avons ensuite employé des tests t à échantillon indépendant pour analyser si le groupe AAQ (bas, haut) avait un effet sur les changements dans les mesures finales. De même, la contribution du composant exposition de la TEB sur les changements dans les mesures finales a été analysée avec des tests t à échantillon indépendant, en employant le niveau d’exposition (bas ou haut) en tant que variable dichotomisée indépendante.
L’analyse de corrélation de Pearson a été utilisée pour examiner l’association entre le temps passé dans la TEB et les changements dans les mesures finales depuis le début jusqu’à la fin. Pour les mesures finales qui étaient significativement associées avec le temps passé en TEB, nous avons continué à utiliser l’analyse régressive, employant le temps passé dans la TEB et le degré d’exposition (bas, haut) comme prédicteurs, et comme variable dépendante, le changement dans la mesure finale.
Ensuite, nous avons utilisé les tests de corrélation de Pearson pour analyser dans quelle mesure, à la fin, des scores plus bas dans la DES et des scores plus hauts dans l’AAQ ont été associés à des bas symptômes et des hauts scores de fonctionnement (GAF et GSI). Dans une série finale d’analyses, nous avons vérifié en quoi les caractéristiques du patient à la sélection pouvaient prédire les scores dans la mesure finale. Des tests t avec échantillon indépendant ont été employés pour tester comment deux catégories diagnostiques, schizophrénie et autre psychose avec ou sans comorbidités (“psychose”) (n = 15) et non psychotique, comorbididités (“non psychotique”) (n = 23) - voir Tableau 1 - se différenciaient dans les mesures finales. Pour analyser si les scores dans les mesures finales et au début étaient associés à des changements dans les mêmes mesures du début à la fin, nous avons utilisé le r de Pearson.
Les données résultantes étaient disponibles pour la totalité des patients seulement en ce qui concerne la GAF. Les patients qui avaient des données manquantes sur une variable donnée ont été exclus des analyses pour lesquelles cette variable a été employée. Les analyses ont été réalisées en SPSS version 23.
Déclaration d'éthique
Les comités régionaux pour l’éthique de recherche médicale et de santé ont considéré cette étude d’évaluation comme une auto-évaluation systématique de la pratique clinique, et en dehors de leur responsabilité. Le bureau de protection des données pour la recherche à Vestre Viken a approuvé la publication des données. Le bureau de protection des données a statué que le sujet était d’un grand intérêt public, et le consentement informé n’a pas été considéré nécessaire parce qu’il était impossible d’identifier les patients individuels au milieu de l’ensemble des données analysées dans l’étude.
Revenir au sommaire


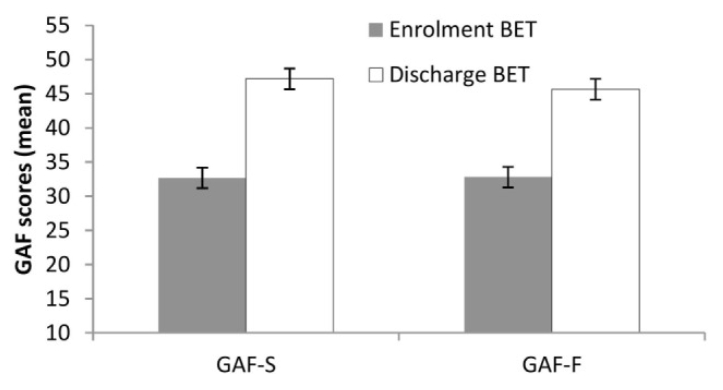
 Figure 2
Figure 2 Figure 3
Figure 3 Figure 4
Figure 4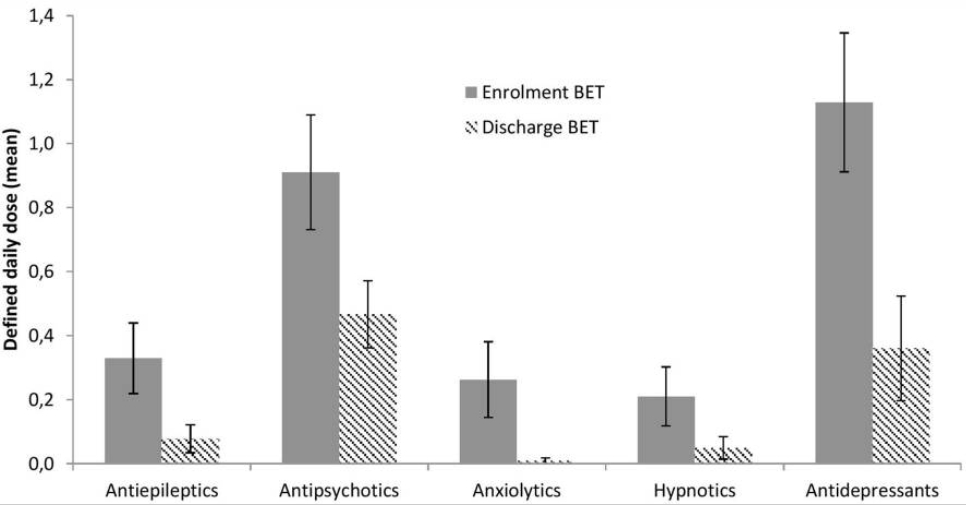 Figure 5
Figure 5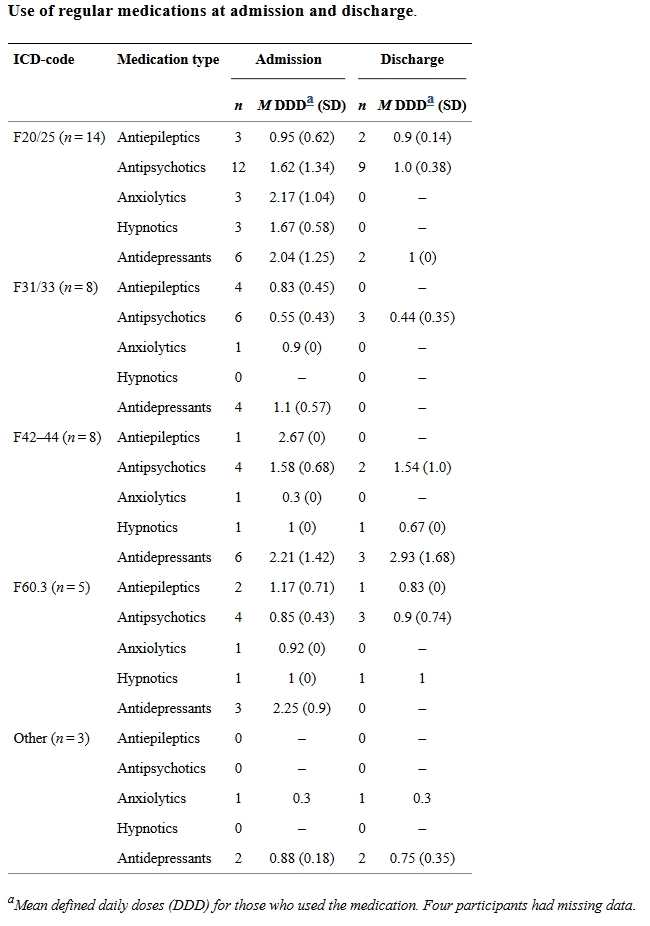 Tableau 2
Tableau 2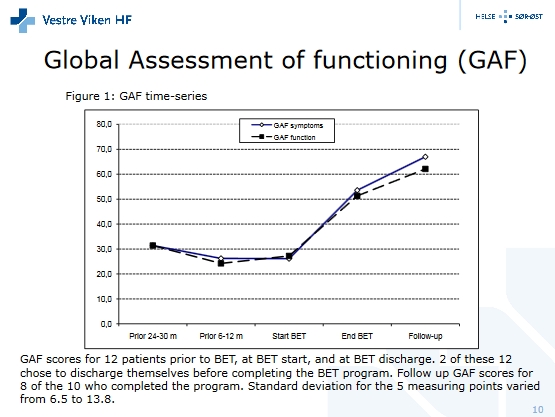

 Tableau 3
Tableau 3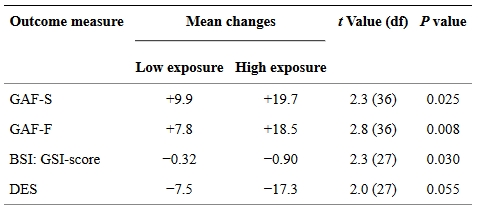 Tableau 4
Tableau 4 Tableau 5
Tableau 5 Figure 6
Figure 6


