Dépression chronique induite par les antidépresseurs, ou "dysphorie tardive"
Préface
En France et dans les pays occidentaux, les professeurs de psychiatrie incitent, études à l'appui, à la prise d'antidépresseurs pendant au moins six mois pour "prévenir les rechutes dépressives". Ils s'appuient sur des statistiques montrant que lorsque l'on arrête l'antidépresseur au bout de plusieurs mois, il y a plus de rechutes que lorsque l'on continue l'antidépresseur : par exemple, 28% de rechute en continuant la venlafaxine, contre 52% en passant de l'antidépresseur au placebo (1). Par contre ils omettent de publier le fait que les personnes ayant pris un placebo dès le départ, dans les mêmes études, rechutent deux fois moins que ceux arrêtant l'antidépresseur : 24,7% contre 44,6% (2).
La psychiatrie conventionnelle et la Haute Autorité de Santé, reprises par la majorité des média, déplorent comme nous une sur-prescription d'antidépresseurs dans le cas de dépressions légères à modérées, mais recommandent dans le cas de dépressions sévère le maintien des antidépresseurs au moins six mois (3). Toutefois il semblerait, au vu des travaux exposés ici et issus de personnalités universitaires, que la prise d'antidépresseurs sur une longue durée est certainement responsable d'une épidémie de dépressions chroniques se développant depuis l'explosion de la consommation d'antidépresseurs dans les années 1990 et 2000.
Neptune
Sommaire
1. Introduction
2. L'apparition d'une résistance au traitement et le phénomène de tolérance oppositionnelle
3. Des rechutes plus fréquentes après l'arrêt d'un antidépresseur pris au long cours
4. Le taux de rechute dépendrait de la durée de l'exposition initiale à l'antidépresseur
5. Conséquences cliniques
6. Le rapport Glum sur l'évolution de la dépression
7. Conclusion
8. Une confirmation venue du Canada (2019)
(1) Article : Les antidépresseurs sont-ils efficaces contre la dépression ? – analyse d'un article de F. Rouillon, Pr de Psychiatrie, Hôpital Sainte-Anne, 2013
(2) Article : Perturbational effects of antidepressants suggest monoaminergic homeostasis in major depression, Andrew et al, Frontiers of Psychology 7/7/2011
(3) Voir par exemple : Problèmes de repérage, mauvais usage des antidépresseurs : la dépression doit être mieux identifiée et traitée de façon personnalisée; Haute Autorité de Santé, 8 novembre 2017
R. Whitaker, Psychology Today, 2011
Traduction et mise en page : Neptune, 2018
1. Introduction
La publication récente de trois articles scientifiques, et le rapport d'une association du Minesotta sur la santé dans cet État, donnent à réfléchir sur la question "les antidépresseurs aggravent-ils l'évolution à long terme d'une dépression ?". Comme je l'avais écrit dans "Anatomie d'une Épidémie" (4), je suis certain des preuves de la responsabilité de ces psychotropes. Les dernières publications viennent renforcer cette certitude.
Bien que ce problème soit apparu à la fin des années 1960 et au début des années 1970 lorsqu'un petit nombre de psychiatres fit part de sa préoccupation sur la "chronicisation" de la dépression par les antidépresseurs, ce n'est qu'en 1994 que le psychiatre italien Giovanni Fava, éditeur de "Psychothérapie et Psychosomatique", incita la profession à se confronter à cette hypothèse. Il écrivit : "Dans le domaine de la psychopharmacologie, les praticiens ont fait preuve de prudence, voire de frilosité à ouvrir un débat sur le fait qu'un traitement soit plus néfaste qu'utile… Je me demande si le temps n'est pas venu de discuter et de lancer des recherches sur la possibilité que les psychotropes aggravent en réalité, au moins dans certains cas, l'évolution d'une maladie qu'ils sont censés traiter."
Dans les publications qui suivirent, Fava décrivit plus précisément des mécanismes biologiques pouvant expliquer le phénomène. Les psychotropes perturbent le circuit des neurotransmetteurs dans le cerveau, et le cerveau, en réponse à la perturbation, met en place un ensemble d'adaptations compensatoires pour tenter de maintenir le fonctionnement normal de ces circuits. En termes scientifiques, le cerveau essaye de restaurer son "équilibre homéostatique". Fava a nommé "tolérance oppositionnelle" cette réaction adaptative au psychotrope.
Par exemple, un inhibiteur sélectif de la recapture de sérotonine (ISRS (5)) bloque la recapture naturelle de la sérotonine de l'espace inter-synaptique, qui est la mince séparation entre les neurones. De ce fait, la sérotonine reste plus longtemps que la normale dans cet espace, et les mécanismes régulateurs entrent immédiatement en action. Les neurones présynaptiques commencent à éliminer moins de sérotonine que la normale, tandis que les neurones post-synaptiques – ceux qui reçoivent le message – réduisent la densité de leurs récepteurs de sérotonine. Le psychotrope agit comme un accélérateur de l'activité sérotoninergique ; le cerveau réagit en appuyant sur le frein.
Lorsque Fava souleva ce problème dans les années 1990, plusieurs chercheurs américains écrivirent que ce sujet était pertinent et justifiait que des recherches soient lancées. Rif El-Mallakh, de l'Ecole de Médecine de l'Université de Louisville, fut l'un de ceux qui les entreprirent. Il ré-éxamina régulièrement le sujet, et dans un article de Medical Hypotheses publié dans le numéro de juin 2011, fournit un aperçu des "preuves émergentes que, chez certains individus, l'utilisation prolongée d'antidépresseurs peut favoriser la dépression" (6).
Revenir au début
(4) Anatomy of an Epidemic, R. Whitaker, publication originale : 2010
ISRS : Inhibiteurs Sélectifs de la Recapture de la Sérotonine (1984)
Prozac (fluoxétine), Seroplex (escitalopram), Deroxat (paroxetine) etc.
ISRNa : Inhibiteurs de la Sérotonine et de la Noradrénaline (1993)
Effexor (venlafaxine), Cymbalta (duloxetine), Ixel (minalcipran).
Tricycliques (1956)
Laroxyl (amitriptyline), Anafranil (clomipramine) etc.
IMAO : Inhibiteurs de la Monoamine Oxydase (1956)
Moclamide (moclobémide) etc.
Consulter notre Liste des antidépresseurs
(6) Article : Tardive dysphoria: The role of long term antidepressant use in-inducing chronic depression, Rif El-Mallekh et al., University of Louisville Depression Center, Elsevier, 2011
La dysphorie tardive en images
1. Avant la dépression

L'arbre symbolise le cerveau humain. Il a besoin de nutriments, et en particulier d'eau. L'eau symbolise la sérotonine, dont le cerveau a besoin.
En temps normal, l'arbre puise l'eau dont il a besoin par ses racines : les synapses du cerveau. Elles sont adaptées à l'humidité normale et à la profondeur à laquelle elles trouvent suffisamment d'eau.
2. La dépression : manque d'eau

Une sécheresse survient, progressivement ou subitement. L'arbre souffre du manque d'eau.
Deux solutions s'offrent à lui.
3. L'adaptation naturelle

L'arbre n'attend généralement pas que la pluie revienne… Habitué par des millions d'années d'évolution dans des conditions climatiques fluctuantes, son ADN lui commande d'adapter ses racines à la sécheresse : elles s'enfoncent plus profondément dans le sol, pour y trouver l'eau nécessaire.
C'est un processus long, au cours duquel l'eau lui manquera. Il souffre tandis qu'il produit cet effort. Si on l'aide psychologiquement en faisant mine de l'arroser, ou par tout autre moyen, cela va l'aider à creuser ses racines (effet placebo) presque aussi vite que si on l'avait arrosé.
Finalement la pluie retombe, ou bien l'arbre s'est bien adapté, il ne souffre plus de la soif.
4. L'arrosage artificiel

Pour faire aller l'arbre mieux et rapidement, une personne bien intentionnée vient l'arroser chaque jour.
Ceci semble efficace dans le cas où c'est bien l'eau qui manquait à l'arbre. Il arrive qu'on se trompe parce que l'arbre avait plutôt besoin d'humus (7), ou qu'on lui donne de l'essence, ou encore autre chose d'inadapté.
Dans le cas où c'est bien l'eau qui manquait (dépression de type sérotoninergique), l'arbre reverdit en quelques semaines, sous l'action de l'arrosage (l'antidépresseur), et à la grande satisfaction de tous, y compris de l'arroseur.
5. Au bout de quelques mois d'arrosage

Arrosé tous les jours, même par temps de pluie, l'arbre finit par réduire la taille de ses racines (la densité des récepteurs post-synaptiques de sérotonine) : elles ne lui sont plus autant utiles, et puis il y a assez d'eau, même trop !
Personne ne songe à arrêter l'arrosage, puisque l'arbre va mieux. Et on pense, à juste titre, qu'arrêter d'arroser peut faire souffrir l'arbre.
6. Si l'on cesse maintenant d'arroser

Notre arbre manque d'eau dès qu'il ne pleut pas pendant quelques jours, car maintenant il n'a plus assez de racines (de récepteurs sérotoninergiques). Avant sa dépression initiale, il avait assez de racines pour supporter quelques jours sans pluie, plus maintenant.
L'arroser à nouveau ne fera pas repousser ses racines. Ne pas l'arroser va le faire souffrir encore plus. Il a beaucoup moins de racines que lors de la première sécheresse. Il est devenu un assoiffé chronique (un dépressif chronique).
L'arroseur n'a plus que des solutions radicales, et pas forcément sûres, à lui proposer : des décharges électriques qui stimuleraient ses racines atrophiées, de manière répétée et continue : la sismothérapie. Est-ce bien raisonnable ?
C'est celà la "dysphorie tardive", ou "dépression chronique et résistante induite par les antidépresseurs".
Revenir au début
2. L'apparition d'une résistance au traitement et le phénomène de tolérance oppositionnelle
Le résumé des recherches d'El-Mallakh.
El-Mallakh observe qu'au début des années 1990, seulement 10% à 15% environ des patients avec une dépression majeure sont résistants au traitement et, de ce fait, étaient des malades chroniques. En 2006, les chercheurs indiquaient qu'en cette année 2006, presque 40% des patients étaient résistants au traitement.
Pendant la période de croissance explosive de l'utilisation des antidépresseurs ISRS, la "dépression réfractaire" prit son envol dans le paysage médical.
Ce type de dépression, écrit El-Mallakh, se produit souvent chez les personnes qui avaient bien répondu au traitement initial par antidépresseur, et qui continuent à en prendre. Toutefois, jusqu'à 80 % des patients maintenus sous antidépresseur souffrent de récurrences des symptômes, et lorsque la "réponse au traitement initial a disparu", les efforts prolongés pour traiter le patient en rechute avec des antidépresseurs aboutissent fréquemment à une "réponse faible accompagnée de l'apparition d'une résistance au traitement". Ensuite, ce protocole de poursuite en continu du traitement aux antidépresseurs, pour quelqu'un qui était devenu résistant au traitement, pouvait "rendre la dépression chronique et permanente".
Dans cet article, El-Mallakh remarque que les personnes n'ayant aucun antécédent de dépression et auxquelles on prescrit un antidépresseur pour d'autres raisons – anxiété, trouble panique, ou en tant que "groupe contrôle" dans une étude – peuvent devenir dépressifs, d'une dépression pouvant parfois perdurer longtemps après l'arrêt de l'antidépresseur. La raison pour laquelle les antidépresseurs peuvent avoir un "effet dépresseur", écrit El-Mallakh, est que "le traitement continu peut induire des phénomènes qui sont à l'opposé de ce que le médicament produit au départ". C'est la "tolérance oppositionnelle" que décrivait Fava, et ce phénomène pouvait "causer une aggravation de la maladie, se poursuivant après l'arrêt de la médication, et pouvant être irréversible".
Le même mécanisme de base – la tolérance oppositionnelle à un psychotrope – avait été mis en avant comme la cause de la dyskinésie tardive (DT), qui apparaît relativement fréquemment chez les utilisateurs au long cours des médications antipsychotiques. La DT est caractérisée par des mouvements répétitifs et sans objet, comme le fait de se lécher les lèvres en permanence, démontrant des lésions par les antipsychotiques au niveau des noyaux gris centraux. Bien que diverses explications de la DT aient été avancées, on a estimé qu'elle était causée par l'hypersensibilité à la dopamine induite par les psychotropes (8). Les antipsychotiques bloquent les récepteurs de dopamine (et en particulier, leur sous-type appelé récepteur D2), et par compensation, les neurones cérébraux augmentent la densité de leurs récepteurs D2, ce qui les rend "hypersensibles" à ce neurotransmetteur. Ceci peut conduire à l'excitation permanente des neurones contrôlant les fonctions motrices (comme le mouvement de la langue), et ce, même après l'arrêt de l'antipsychotique, les symptômes de DT persistent souvent, ce qui suggère que le cerveau est incapable de restituer son circuit dopaminergique normal.
Avec les antidépresseurs, le problème peut être que les patients, à cause du processus de "tolérance oppositionnelle", aboutissent à un système sérotoninergique appauvri. Les neurones post-synaptiques sont devenus moins denses en récepteurs de sérotonine ; dans les études sur des rats, le traitement à long terme par un ISRS a abouti à des niveaux de sérotonine sensiblement réduits dans "neuf secteurs du cerveau". El-Mallakh, dans son article, détaille plusieurs autres mécanismes par lesquels l'exposition à un ISRS peut altérer la fonction sérotoninergique, et note que dans les expériences sur de jeunes animaux, de telles altérations sont "associées avec l'augmentation des comportements dépressifs et anxieux".
En conclusion, El-Mallakh écrit qu'"un état dépressif chronique et résistant au traitement semble se produire chez les individus exposés aux forts antagonistes de la recapture de la sérotonine (donc les ISRS) pendant une période prolongée. Du fait du délai d'apparition de cet état de dépression chronique, elle sera appelée dysphorie tardive. La dysphorie tardive se manifeste comme un état dysphorique qui initialement a été transitoirement résolu par une médication d'antidépresseur, mais qui à terme devient non répondant. Les antidépresseurs sérotoninergiques peuvent avoir un rôle particulièrement important dans le développement de la dysphorie tardive."
Revenir au début
3. Des rechutes plus fréquentes après l'arrêt d'un antidépresseur pris au long cours
Un autre aspect de la tolérance oppositionnelle.
El-Mallakh a détaillé la manière dont la dysphorie tardive peut se développer chez les patients qui initialement répondent bien à l'antidépresseur puis restent sous antidépresseur à long terme.
Mais que se passe-t-il si les patients répondent bien à un antidépresseur puis arrêtent de le prendre ? Leur cerveau a été modifié par l'exposition à l'antidépresseur (i.e. la tolérance oppositionnelle s'est installée), et lorsque l'on arrête l'antidépresseur, sont-ils plus sujets à des rechutes que s'ils n'avaient jamais été exposés aux antidépresseurs ?
Cette question a été étudiée par Paul Andrews et son équipe de l'Université du Commonwealth de Virginie et dont le résultat a été mis en ligne cette semaine dans Frontiers in Evolutionary Psychology (9). Lors de l'étude, Andrews a comparé le taux de rechute des patients qui s'étaient rétablis sous placebo lors de la phase initiale d'une étude, puis qui restèrent sans médicament pendant la période suivante (groupe "placebo-placebo"), avec celui de patients qui se sont rétablis sous antidépresseur lors de la phase initiale de l'étude, et qui avaient ensuite arrêté l'antidépresseur pendant la période suivante (groupe "antidépresseur-placebo"). Il émit l'hypothèse que les patients exposés à l'antidépresseur, du fait de la tolérance oppositionnelle, auraient un taux de rechute plus élevé, et il constata que c'était la réalité. Dans une méta-analyse de 46 études, il calcula que le taux de rechute pour le groupe placebo-placebo était de 24,7%, comparé à 44,6% pour le groupe antidépresseur-placebo (Figure 1).
Ensuite, Andrews classa les taux de rechute par type d'antidépresseur. Son objectif était de voir si que les taux de rechute à l'arrêt de l'antidépresseur augmentaient avec la puissance du médicament. Par exemple, les ISRS augmentent plus les niveaux de sérotonine que les tricycliques (et donc sont plus puissants de ce point de vue), et Andrew pensait que l'intensité de la réaction de "tolérance oppositionnelle" du cerveau devait être plus élevée qu'elle ne l'était avec un tricyclique. Et donc, qu'au retrait de l'antidépresseur, les "forces oppositionnelles" qui s'étaient manifestées en réaction au psychotrope, opèrant sans résistance en face, engendreraient un risque de rechute d'autant élevé.
Andrews utilise la métaphore suivante pour expliquer le processus : "Si quelqu'un tire sur un ressort à partir de sa position d'équilibre, le ressort exerce une force oppositionnelle qui tend à le ramener à son équilibre ; plus on éloigne le ressort de sa position d'équilibre, plus grande est la force oppositionnelle produite par le ressort. De même, les antidépresseurs avec de plus grands effets de perturbation devraient provoquer une force oppositionnelle plus élevée tendant à ramener le niveau du neurotransmetteur à son équilibre. La mise en place d'une tolérance oppositionnelle sous traitement antidépresseur pourrait donc faire que le système perde son équilibre lors de l'arrêt, et le degré de perte d'équilibre devrait être proportionnel à l'effet perturbateur de l'antidépresseur." Dans sa méta-analyse, Andrews mit en évidence que le risque de rechute dépend en effet du pouvoir de l'antidépresseur. Plus il est puissant, plus le risque de rechute est élevé. Cette découverte, conclut-il, est cohérente avec l'idée que le psychotrope induit une "tolérance oppositionnelle", et que ce changement donne aux patients un risque plus élevé de rechute suite à l'arrêt de l'antidépresseur (Figure 10).
Revenir au début
(9) Article : Perturbational effects of antidepressants suggest monoaminergic homeostasis in major depression, Andrew et al, Frontiers of Psychology 7/7/2011
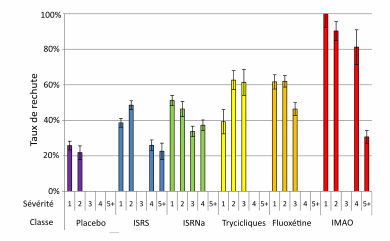
Figure 1 - Taux de rechute dépressive placebo-placebo vs antidépresseur-placebo, Andrew et al (9), 2011.
Cliquer sur l'image pour l'agrandir
4. Le taux de rechute dépendrait de la durée de l'exposition initiale à l'antidépresseur
Ce concept de "tolérance oppositionnelle" pose une autre question : devient-elle plus prononcée d'une manière ou d'une autre avec le temps, de telle sorte que le risque de rechute suite à l'arrêt augmente ? Les résultats d'une étude française portant sur plus de 35 000 patients, publiée dans Pharmacopsychiatrie, le suggère (11). Les chercheurs français ont étudié des patients traités par un antidépresseur pour un épisode "index" de dépression et qui ont ensuite arrêté de prendre le traitement pendant au moins deux mois. Les chercheurs comptèrent le nombre de ces patients qui, après ces deux mois sans antidépresseurs, reprirent un antidépresseur, ce qui était considéré comme l'indicateur d'une rechute.
Les scientifiques français relevèrent que ceux qui avaient initialement pris un antidépresseur pendant moins d'un mois avant d'arrêter étaient moins susceptibles de rechuter que ceux qui avaient pris un antidépresseur pendant deux à cinq mois. Ceux qui avaient pris un antidépresseur pendant plus de six mois avaient un risque de rechute plus de 2 fois plus élevé que ceux qui avaient pris un antidépresseur pendant moins d'un mois. La rechute était mesurée par un retour à l'usage d'antidépresseurs.
Les chercheurs français n'ont pas envisagé que ce risque plus élevé puisse être causé par un changement biologique induit par les antidépresseurs. Bien sûr, cela signifiait pour eux que ceux qui avaient pris un antidépresseur plus longtemps au départ étaient plus sévèrement malades. Or, une autre explication plausible est que les modifications de "tolérance oppositionnelle" induites par les antidépresseurs deviennent plus prononcés avec le temps, ce qui alors augmenterait le risque de rechute suite à l'arrêt.
Revenir au début
5. Conséquences cliniques
Comme cela est désormais bien établi dans les essais cliniques des ISRS, ces antidépresseurs ne procurent pas d'amélioration clinique supérieure au placebo chez les patients avec une dépression légère ou moyenne. A vu de cette absence de bénéfice, les considérations d'El-Mallakh et les résultats d'Andrews et des scientifiques français donnent des arguments convaincants pour ne pas prescrire d'antidépresseurs lors d'un premier épisode de dépression dans ces sévérités.
En se basant sur la revue de la littérature faite par El-Mallakh, si les patients répondent bien aux antidépresseurs puis restent sous antidépresseur indéfiniment, ils ont un risque élevé de finir par souffrir de réapparition de symptômes, même sous traitement. Lorsque cela se produit, le patient a un risque significatif de devenir dépressif chronique. Dans les faits, si des patients répondent bien à un antidépresseur puis arrêtent la médication, les études d'Andrews montrent qu'ils ont un risque plus élevé de rechute que s'ils s'étaient rétablis de leur dépression initiale par un placebo. De plus, l'étude française suggère que ce risque de rechute augmenterait avec la durée de la prise du médicament jusqu'à son arrêt. Mais si un patient rechute effectivement et reprend un antidépresseur, cette personne peut alors se diriger vers une dépression chronique.
Autrement dit, l'exposition initiale à un antidépresseur, à cause de ce phénomène de "tolérance oppositionnelle" induite par le médicament, peut souvent conduire à un mauvais pronostic à long terme. A contrario, les personnes qui se rétablissent sous placebo ne développent pas de modifications cérébrales de "tolérance oppositionnelle", et donc peuvent avoir un bien meilleur pronostic à long terme.
Revenir au début
6. Le rapport Glum sur l'évolution de la dépression : 95% des patients du Minnesota avec une dépression majeure seraient désormais dépressifs chroniques
L'étude STAR*D, financée par le NIMH (12) fournit la preuve que, dans notre époque moderne des ISRS, la dépression prend l'allure d'une maladie devenue chronique. Après qu'Ed Pigott et son équipe aient soigneusement étudiée les données de l'étude STAR*D (13), il a été su que seulement 108 des 4041 patients participant à l'étude s'étaient remis tout en continuant de participer au suivi à un an de l'étude. Tous les autres patients soit n'ont pas connu de rémission, ont rechuté, ou abandonnèrent l'essai.
Aujourd'hui est sorti un rapport de MN Community Measures, une association du Minnesota qui a recueilli des informations sur les résultats médicaux dans cet État. En 2010, elle a rapporté que seulement 5,8% des 23 887 patients traités pour dépression s'étaient remis au bout de six mois, et que seulement 4,5 % étaient en rémission au bout de 12 mois. Autrement dit, 95% des patients du Minnesota avec une dépression majeure seraient désormais dépressifs chroniques.
Revenir au début
Conclusion
Le contexte historique de ces résultats navrants est le suivant : dans les années 1960, au début de l'ère des antidépresseurs, les experts de ce trouble écrivaient régulièrement que la dépression était un trouble épisodique, que l'on pouvait espérer voir se dissiper avec le temps. Comme l'expliquait Dean Schuyler, responsable de la section dépression du NIMH, dans un ouvrage en 1974, la plupart des épisodes dépressifs "suivront leur cours et prendront fin avec une guérison pratiquement totale, sans intervention spécifique". En 1969, Geoge Winoku, un psychiatre de l'Université de Washington, tint le même discours : "On peut donner l'assurance à un patient et à sa famille que les épisodes de maladie consécutifs à une première manie ou même une première dépression ne mèneront pas à une évolution plus chronique".
Voici où nous en sommes 40 ans plus tard, avec probablement 10 % des adultes américains prenant un antidépresseur, et que des chercheurs écrivent sur la "tolérance oppositionnelle", et la "dysphorie tardive" induite par les antidépresseurs.
C'est assurément un problème de santé qui doit être investi, et si nous voulons placer cette problématique sur un plan moral encore plus aigü, nous devons seulement considérer ceci : beaucoup d'adolescents se voient aujourd'hui prescrire un antidépresseur, et en prenant ce médicament, leur cerveau développe une "tolérance oppositionnelle" à ce médicament. Quel pourcentage de ces jeunes gens finira avec une dysphorie tardive induite par les antidépresseurs, et souffrir toute leur vie de dépression chronique ?
Revenir au début
(12) NIMH : National Institute for Mental Health, équivalent aux USA de l'Inserm
(13) Article : Efficacy and Effectiveness of Antidepressants: Current Status of Research, 2011, University of Washington
A nos lecteurs
Nous sommes réceptifs à toute remarque sur le présent article dans le but d'améliorer nos connaissances, et celles des nombreux lecteurs d'un tel sujet. Aussi, n'hésitez pas à "répondre" à ce sujet, ou à nous contacter pour nous signaler toute information utile, remarque, observation, que nous étudierons dans les meilleurs délais.
L'équipe Neptune


